- ΑΡΧΙΚΗ
- ΤΟ ΚΕΝΤΡΟ
- ΠΑΘΗΣΕΙΣ
- ΕΠΕΜΒΑΣΕΙΣ
- Εξεντέρωση – Ριζική χειρουργική ελάσσονος πυέλου
- Πολυσπλαγχνική Χειρουργική
- Ελάχιστα επεμβατική Χειρουργική
- Υστεροσκοπική χειρουργική
- Λαπαροσκοπική Χειρουργική
- Λαπαροτομία | Ανοιχτή Χειρουργική
- Λαπαροσκοπική ριζική υστερεκτομή
- Πλήρης ογκομείωση καρκίνου Ωοθηκών
- Ογκοπλαστική χειρουργική καρκίνου μαστού
- Κωνοειδής εκτομή τραχήλου μήτρας
- Χειρουργική της εν τω βάθει ενδομητρίωσης
- Λαπαροσκοπική ανάρτηση πυελικού εδάφους
- Διερεύνηση & θεραπεία υπογονιμότητας
- Λαπαροσκοπική σαλπιγγογραφία
- ΚΑΙΝΟΤΟΜΙΑ
- Γιατί είμαστε Κέντρο Καινοτομίας;
- Προηγμένη λαπαροσκοπική χειρουργική
- Υστερεκτομή χωρίς χειριστή μήτρας
- Ριζική υστερεκτομή με Nerve Sparing
- Λεμφαδενεκτομή χωρίς χειριστή μήτρας
- Ανίχνευση λεμφαδένα φρουρού με NIR | ICG
- Πολυσπλαγχνική Χειρουργική
- Λαπαροσκοπική χειρουργική μίας οπής (LESS)
- Επεμβάσεις με διατήρηση της γονιμότητας
- Λαπαροσκοπική ιεροκολποπηξία με πλέγμα PVDF
- Λαπαροσκοπική περίδεση τραχήλου μήτρας
- ΝΕΑ
- ΕΠΙΚΟΙΝΩΝΙΑ
Τα Κονδυλώματα αποτελούν δυσπλασίες τραχήλου της μήτρας και αιδοίου. Είναι μια από τις πιο συχνές σεξουαλικώς μεταδιδόμενες παθήσεις, ραγδαία αυξανόμενη, που σχετίζονται με τον καρκίνο του τραχήλου της μήτρας. Ο καρκίνος του τραχήλου της μήτρας χρειάζεται αρκετά χρόνια για να εμφανιστεί αλλά πριν από αυτόν, έχουμε πιο ελαφρές και θεραπεύσιμες καταστάσεις που ονομάζονται δυσπλασίες. Εδώ έχει θέση η πρόληψη και η πρώιμη διάγνωση αυτών των περιπτώσεων ώστε να αποφύγουμε την περαιτέρω εξέλιξη σε κακοήθεια.
Τι είναι τα κονδυλώματα
Τα κονδυλώματα οφείλονται σε διάφορους ιούς της οικογενείας των Ιών των Ανθρωπίνων Θηλωμάτων (Human Papilloma Virus, HPV), η οποία περιλαμβάνει πάνω από 100 στελέχη. Από αυτά τα περισσότερα μεταδίδονται με τη σεξουαλική επαφή. Μερικά στελέχη προκαλούν τα κλασικά, τυπικά κονδυλώματα πάνω στο δέρμα. Άλλα στελέχη δεν προκαλούν εμφανή κονδυλώματα, αλλά έχουν καρκινογόνο δράση στους βλεννογόνους (εσωτερική επίστρωση) του κόλπου και του ορθού (πρωκτός).
Αυτά τα στελέχη ενοχοποιούνται για τη δημιουργία βλαβών στον τράχηλο της μήτρας.
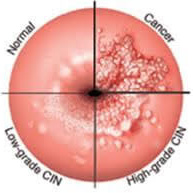
Οι βλάβες αυτές ονομάζονται δυσπλασίες και, ανάλογα με το πόσο πάχος του επιθηλίου καταλαμβάνουν ή, πιο απλά, με το πόσο προχωρημένες είναι, διακρίνονται σε δυσπλασία ελαφρού βαθμού, μέτριου και σοβαρού βαθμού. Στα αγγλικά αναφέρονται ως CIN1, CIN2 και CIN3 αντίστοιχα. Το CIN1 θεωρείται χαμηλού βαθμού βλάβη (LGSIL) και τα CIN2 και CIN3 θεωρούνται υψηλού βαθμού (HGSIL). HPV υψηλού κινδύνου [ογκογόνοι ιοί] είναι οι 13-16-18-31-33-35-40-42-45-51-52-56-58-59-68.
Όμως ο συχνότερα απαντώμενος ιός είναι ο 16 [60% των περιπτώσεων] και μετά ο 18 [15%].Επιπρόσθετα, η εμφάνιση τραχηλικής επιθηλιακής δυσπλασίας, δεν σημαίνει οπωσδήποτε και την εμφάνιση καρκίνου στον τράχηλο της μήτρας. Σε πολύ μεγάλο ποσοστό οι ελαφρές και μετρίου βαθμού δυσπλασίες CIN I-II, υποστρέφουν με την πάροδο του χρόνου που φτάνει στην 5ετία.
Aπό τη στιγμή που θα έρθει σε επαφή ο ιός HPV με τον άνθρωπο, τρείς πιθανότητες υπάρχουν:
- Να μη δημιουργεί κανένα πρόβλημα [λανθάνουσα μορφή]. Σε αυτή την περίπτωση ακόμα και το Paptest στις περισσότερες περιπτώσεις, δεν αποκαλύπτει σαφή HPV λοίμωξη. Οι αλλοιώσεις στα κολπικά και τραχηλικά κύτταρα είναι ασαφείς.
- Ένας μεγάλος αριθμός γυναικών εμφανίζει στο Pap-test, HPV λοίμωξη [κοιλοκύτταρα και διπύρηνα κύτταρα ή άτυπα καλοήθη κύτταρα γνωστά ως Ascus].
- Όταν ο ιός προκαλεί μακροχρόνια λοίμωξη, θα προκαλέσει και δυσπλασία τραχήλου. Οπως αποδεικνύεται όμως σήμερα, εκτός από τη μακροχρόνια λοίμωξη από ιούς HPV – υψηλού κινδύνου, χρειάζονται πιθανότατα και άλλοι παράγοντες, οι οποίοι αυξάνουν τη πιθανότητα ανάπτυξης καρκίνου και προκαρκινικών αλλοιώσεων του τραχήλου. Υπολογίζεται ότι κάθε χρόνο 500.000 γυναίκες θα εμφανίσουν κακοήθεια στο τράχηλο.
Υπάρχει θεραπεία για τον ιό ή τις βλάβες;
Θεραπεία για τον ιό των επίπεδων κονδυλωμάτων δεν υπάρχει. Όταν το άτομο προσβληθεί από τον ιό, είναι φορέας του διά βίου. Υπάρχουν περίοδοι κατά τις οποίες το άτομο εμφανίζει ύφεση, στη διάρκεια της οποίας δεν παρουσιάζει κανένα σύμπτωμα και περίοδοι έξαρσης κατά τις οποίες διαγιγνώσκονται βλάβες και υπάρχουν συμπτώματα.
Παλαιότερα, χρησιμοποιήθηκαν διάφορα φάρμακα για την αντιμετώπιση του ιού, που αποδείχθηκαν αναποτελεσματικά. Χρησιμοποιήθηκαν, επίσης, τα laser (εξάχνωση), θεραπεία όμως που δεν κρίθηκε σωστή. Σήμερα, μόνο με εμφάνιση αυτή του ιού δε χορηγείται τίποτα. Θεραπεία εφαρμόζεται μόνο για τις περιπτώσεις δυσπλασιών. Και βέβαια, λαμβάνεται σοβαρά υπόψη η ηλικία της γυναίκας, η επιθυμία για αναπαραγωγή (τεκνοποίηση), τα κολποσκοπικά ευρήματα κ.ά.
Αντιμετώπιση
Η αντιμετώπηση των HPV λοιμώξεων,των Κονδυλωμάτων, αλλά και της Δυσπλασίας Τραχήλου μήτρας και Αιδοίου από τον Δρ. Ανδρέα Καβαλλάρη, γίνεται με:
- Λέιζερ
Καυτηριασμός των κονδυλωμάτων με λέιζερ και βιοψία τραχήλου της μήτρας.
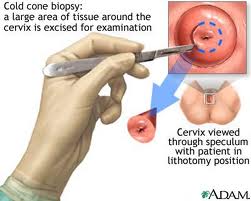
- Κωνοειδής εκτομή τραχήλου μήτρας με Loop η Laser
Με αυτό τον τρόπο έχουμε και ιστολογική απόδειξη για τη βλάβη. Πιο απλά, καταστρέφουν τον ιστό και, παράλληλα, έχουμε και το αποτέλεσμα της βιοψίας, το οποίο, συν τοις άλλοις, μας αναφέρει αν τα όρια εκτομών είναι υγιή, δηλαδή αν έχει αφαιρεθεί εξ ολοκλήρου το τμήμα με τη βλάβη, και προς στελέχη του ιού που προκαλούν καρκίνο του τραχήλου της μήτρας ή του ορθού.
Εμβόλιο
Κυκλοφορούν δυο εμβόλια, τα οποία προστατεύουν από τα στελέχη του ιού που προκαλούν καρκίνο του τραχήλου της μήτρας ή του ορθού. Δεν προστατεύει από τα υπόλοιπα στελέχη που προκαλούν τις τυπικές δερματικές αλλοιώσεις των κονδυλωμάτων. Προς το παρόν χορηγείται (δωρεάν) μόνο σε κορίτσια προεφηβικής ηλικίας. Δηλαδή το εμβόλιο δεν μας απαλλάσσει από τη χρήση του προφυλακτικού.
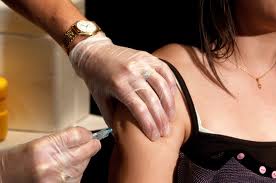
Ο εμβολιασμός μπορεί να προστατέψει έναντι έως και 70% των περιστατικών του καρκίνου του τραχήλου της μήτρας, ωστόσο για την βέλτιστη πρόληψη ο εμβολιασμός πρέπει να συνδυάζεται με προληπτικό έλεγχο. Μοντέλα δείχνουν ότι ο εμβολιασμός σε συνδυασμό με τον τακτικό προληπτικό έλεγχο θα μπορούσε να μειώσει την πιθανότητα ανάπτυξης καρκίνου του τραχήλου της μήτρας κατά 94% σε σύγκριση με την περίπτωση της μη παρέμβασης.
Όπου υπάρχουν, τα προγράμματα προληπτικού ελέγχου μπορούν να εντοπίσουν παθολογικά και προκαρκινικά κύτταρα στον τράχηλο, ωστόσο δεν προλαμβάνουν την αιτία των τραχηλικών αλλοιώσεων, δηλαδή την εμμένουσα λοίμωξη με ογκογόνους τύπους του HPV. Επιπλέον, με τον προληπτικό έλεγχο δεν εντοπίζονται πάντα όλες οι προκαρκινικές αλλοιώσεις του τραχήλου ή τα περιστατικά καρκίνου, εγκαίρως. Στις περισσότερες χώρες, ο κίνδυνος ανάπτυξης καρκίνου του τραχήλου της μήτρας είναι περίπου πέντε φορές μεγαλύτερος σε γυναίκες που δεν ελέγχονται τακτικά.
Ο εμβολιασμός μπορεί να μειώσει δραματικά τα ποσοστά καρκίνου του τραχήλου της μήτρας, των προκαρκινικών αλλοιώσεων και της ανάγκης για περαιτέρω θεραπεία. Αυτό θα μπορούσε να μειώσει το σημαντικό άγχος και την αβεβαιότητα που μπορεί να συνοδεύει τα αποτελέσματα ενός παθολογικού επιχρίσματος στο τεστ Παπανικολάου.
Στην Ελλάδα, ο εμβολιασμός έναντι του καρκίνου του τραχήλου της μήτρας, συμπεριλαμβάνεται στο Εθνικό Πρόγραμμα Εμβολιασμών από το 2008 και συνιστάται σε κορίτσια ηλικίας 12-15 ετών, αλλά και σε κορίτσια ηλικίας 15-26 ετών εάν δεν έχουν εμβολιαστεί στη συνιστώμενη ηλικία.